急性中耳炎。滲出性中耳炎。
子どもさんの中耳炎がなかなか治らない。
抗菌薬だけで多くの中耳炎が治っていた時代がありましたが、現在は中耳炎の治療がスムーズにいかない症例が増えています。
今回は、難治性の中耳炎について書きます。
急性中耳炎は細菌性?
急性中耳炎は、1歳までに60%以上、3歳までに80%以上の乳幼児が罹患します。
以前はほとんどウイルス性と考えられていましたが、近年、急性中耳炎のほとんどが細菌性の中耳炎であることがわかっています。
アメリカ小児科学会の急性中耳炎診療ガイドラ イン2013の記載では、急性中耳炎の65%が細菌とウイルスの混合感染、27%が細菌感染、4%がウイルス感染によるものであり、じつに92%の中耳炎が細菌感染が原因になっていることが報告されています。
急性副鼻腔炎は、85%が細菌性で、細菌とウイルスの混合感染は12%。計97%が細菌感染によるものです。
乳幼児の急性中耳炎の起炎菌は3つです。
肺炎球菌、インフルエンザ菌、モラクセラカタラーリス。
これら3つの菌は、1-2歳の乳幼児の30-70%に、鼻腔にすでに定着していて、細菌量が増えると急性中耳炎を発症します。
ウイルス性から細菌性
感染の初期は、多くがウイルス性です。
ウイルス感染によって、鼻粘膜が傷害され、粘膜のバリア機能が破綻、粘膜線毛運動の低下などが起こり、鼻腔に定着していた3大起炎菌が増殖します。起炎菌の増殖から、急性中耳炎を発症します。
これが、急性中耳炎の起こりかたです。
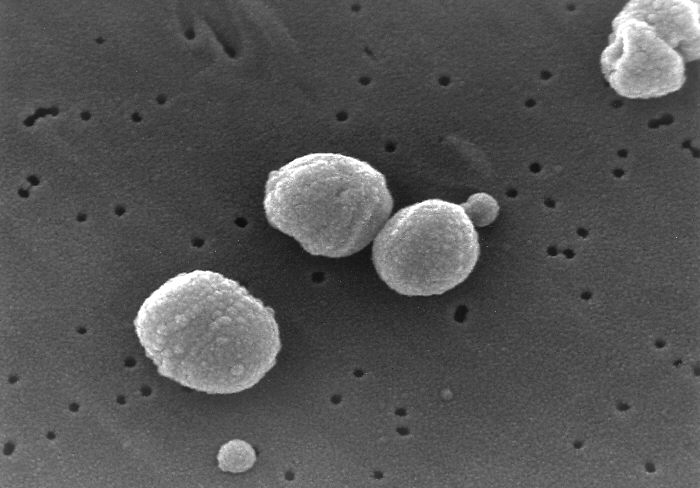
肺炎球菌はグラム陽性双球菌で、中耳炎、肺炎、髄膜炎、敗血症などの起炎菌になります。強毒性。菌体表面に莢膜と呼ばれる多糖体を持ち、現在90種類以上が分類されています。乳幼児の鼻腔に常在することが多いとされています。
https://ja.m.wikipedia.org/wiki/%E8%82%BA%E7%82%8E%E3%83%AC%E3%83%B3%E3%82%B5%E7%90%83%E8%8F%8C
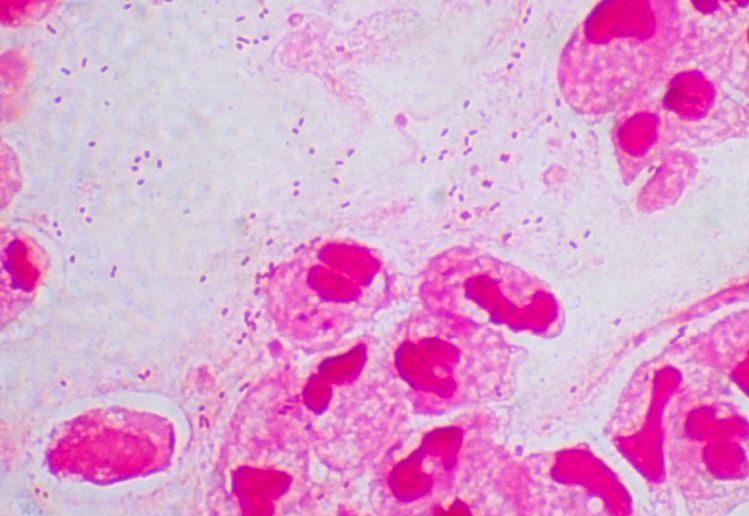
インフルエンザ菌は、グラム陰性桿菌で、非莢膜型と莢膜型があります。
非莢膜型では、中耳炎、副鼻腔炎、気管支炎、肺炎などを発症します。乳幼児の鼻腔、咽頭に常在しています。
莢膜株は、直接血流中に侵入して、敗血症、髄膜炎、結膜炎、急性喉頭蓋炎、関節炎などを起こします。莢膜株の感染症ではほとんどの場合b型が起炎菌で、Hibワクチン(ヒブワクチン)が普及しています。
複数の細菌
急性中耳炎の細菌感染の多くは、単独細菌の感染ではありません。急性中耳炎の多くに、複数菌の同時感染が起こっています。
これらの菌では、単一菌感染があるとき、その40%以上が他の2菌と混合感染していることが知られています。
インフルエンザ菌と肺炎球菌の混合感染では、とくに急性中耳炎が重症化しやすく、その原因の1つは、集合菌が菌体外成分で作るバイオフィルム(菌膜)の形成と言われています。バイオフィルムがあると、その膜によって菌が守られるため、抗菌薬が効きにくくなります。
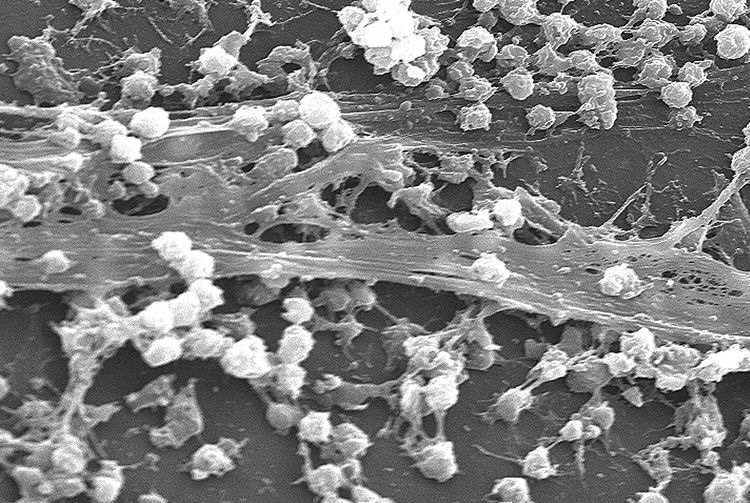
https://ja.m.wikipedia.org/wiki/%E3%83%90%E3%82%A4%E3%82%AA%E3%83%95%E3%82%A3%E3%83%AB%E3%83%A0
細菌-ウイルス相互作用
インフルエンザウイルスが産生するノイラミニダーゼ、ライノウイルスが活性化する血小板活性化因子(PAF)受容体は、肺炎球菌の上皮細胞への接着を促進します。
インフルエンザ菌は、細胞接着因子1 (ICAM-1)やToll like receptor 3 の活性化を介して、ウイルス感染を増強します。
このように、ウイルスと細菌の混合感染が起こっている急性中耳炎では、細菌-ウイルス間の相互作用によって、感染が遷延し、難治化しやすくなります。
抗菌薬の選択
起炎菌の混合感染のところで書きましたが、中耳炎の3大起炎菌の半数近くが、混合感染を起こしている状態では、急性中耳炎の起炎菌を1つに絞ることは無理があります。
したがって、細菌検査で複数の細菌が同定された場合は、検出されたすべての細菌に有効な抗菌薬を投与する必要があります。必然的に、幅広い抗菌スペクトルを有する抗菌薬の選択が必要です。
簡単に言うと、これら3つの細菌の全部によく効く抗菌薬を使いなさいという意味です。
急性中耳炎のあとに…
遷延性中耳炎
急性中耳炎で耳痛や発熱があって、抗菌薬治療を開始した後、通常多くは、症状が軽快してきます。中耳の膿は滲出液になり、急性炎症は治まりますが、多くの場合、症状はなくても滲出液は2週間くらい残ったままになります。多くは3週間くらいで自然に滲出液が消失していきますが、一部に長期間中耳の滲出液が残る例があります。
3週間以上、治癒しない中耳炎を遷延性中耳炎といいます。
反復性中耳炎
急性中耳炎を起こした後、いったんは治癒しても、中耳炎を繰り返す例もあります。
6ヶ月間に3回以上、または12ヶ月間に4回以上、中耳炎を繰り返し起こす場合を、反復性中耳炎といいます。
遷延性中耳炎と反復性中耳炎の2つを、難治性中耳炎といいます。
難治性とは?
難治性中耳炎の病態は、遷延性中耳炎と反復性中耳炎です。
長引く中耳炎と繰り返す中耳炎です。
難治性中耳炎のリスクファクターは、2022年現在、4つ指摘されています。
- 両側性
- 2歳未満
- 集団保育
- 鼻副鼻腔炎の合併
2歳未満は免疫系が未熟なうえに、2歳未満の中耳炎の起炎菌として最も多いインフルエンザ菌は、90%が薬剤耐性であり、24時間でバイオフィルムを形成します。
つまり、2歳未満で鼻水がずるずる出ている子どもさん、さらに3歳児からの集団保育を受けている子どもさん、いつも鼻水が出ている子どもさんたちは、難治性中耳炎になる危険性が高く、注意が必要です。
難治性中耳炎の治療は?
難治性中耳炎の治療は、どうすれば良いのでしょう。
小児の急性中耳炎に対しては、日本耳科学会からの「小児急性中耳炎診療ガイドライン2018年版」があります。
しかし、この治療を行なっても順調に治らない中耳炎が、難治性中耳炎です。
難治性の4つのファクターは理解しましたが、どれも簡単に解決できることではありません。
基本的な治療は、同じです。
1つ1つ、検証していきます。
抗菌薬と鼓膜切開
抗菌薬
まず、適切な抗菌薬の選択が必要です。
先に書いたように、急性中耳炎の起炎菌すべてをカバーする良質な抗菌薬が必要になります。抗菌薬の内服期間も重要です。
急性中耳炎の症状は、5日くらいで消失することが多く、熱もなく痛がらない子どもさんに、お母さん方は薬を飲ませる必要性を感じなくなります。
しかし一方で、急性中耳炎の炎症は2週間以上続き、中耳炎の滲出液は2週間は存在しています。この間は、中耳では細菌が残って炎症が持続しているため、いつでも感染が再燃できる準備ができている、と考えなくてはなりません。したがって、発熱や耳痛がなくても、抗菌薬は細菌数が減少するまで、10日間以上、続けなくてはいけません。必要十分な抗菌薬治療は、難治性中耳炎への移行を予防します。
鼓膜切開
小児急性中耳炎診療ガイドラインでは、急性中耳炎の重症度に合わせて治療を行います。
急性中耳炎が中等症で、治療経過が不良な例、また重症では、鼓膜切開が推奨されています。鼓膜切開で中耳炎の排膿を行い、中耳炎の菌量を劇的に減らすこと。中耳の膿を除去して、空気に置換すること。これによって、中耳炎を治癒へと導きます。
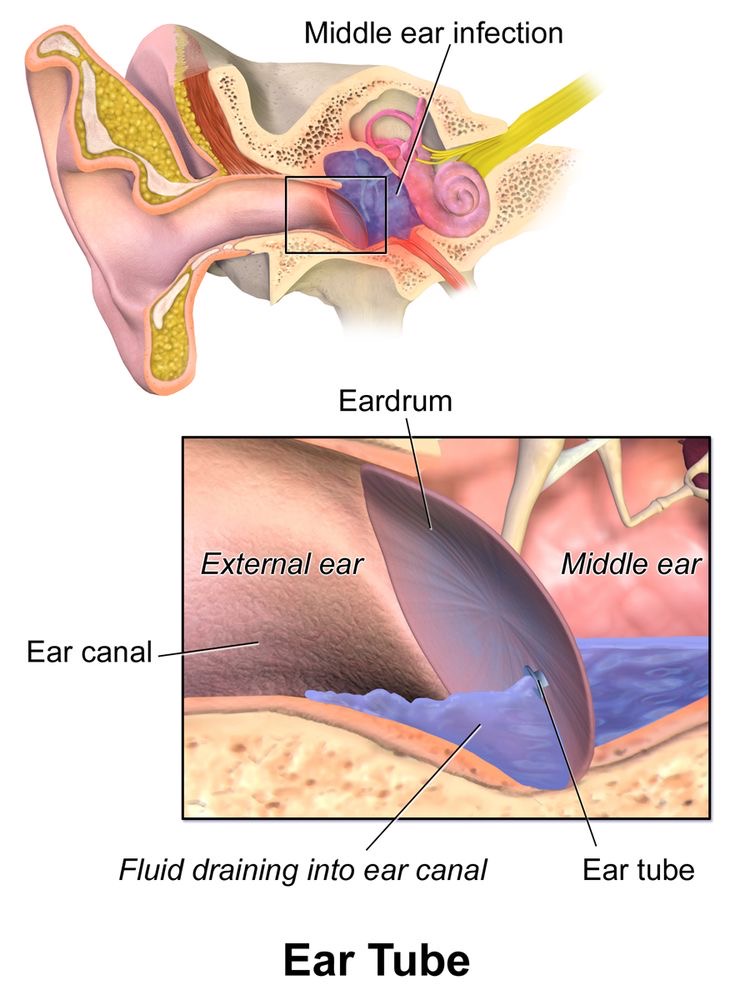
鼓膜切開では tube はない
イラストでは、Ear Tube とありますが、鼓膜切開の治療ですので、tube はありません。鼓膜切開の良いイラストがなく、使用しています。
紫色の液体が中耳炎の膿を表しています。
https://en.m.wikipedia.org/wiki/Tympanostomy_tube
耐性菌対策
急性中耳炎において、2歳未満のインフルエンザ菌の90%が耐性菌を有しています。β-ラクタマーゼを産生するか産生しないかによって、β-ラクタマーゼ産生アンピシリン耐性インフルエンザ菌(BLNAR) 、β-ラクタマーゼ非産生アンピシリン耐性インフルエンザ菌(BLPAR)と呼ばれます。
インフルエンザ菌の高いバイオフィルム形成能は、耐性菌の獲得を容易にしています。
肺炎球菌の耐性菌には、ペニシリン耐性肺炎球菌(PRSP)と、ペニシリン低感受性肺炎球菌(PISP)が存在します。
肺炎球菌の60%が、耐性菌と報告されています。
インフルエンザ菌、肺炎球菌の高い耐性菌比率は、抗菌薬治療を非常に困難なものにしています。
適切な抗菌薬の選択が重要です。
さらに、鼻汁の吸引など鼻副鼻腔炎の局所治療によって、耐性菌の量を減らす治療も重要です。
鼻副鼻腔炎の治療
鼻副鼻腔炎を合併していると難治性になりやすいため、合わせて治療が必要です。
2歳未満の乳幼児では、鼻汁吸引などの局所治療に対して協力が得られることはまずなく、できるだけ侵襲の少ない方法を選んで治療を継続する方法が勧められます。診療所受診は恐怖心がともなうので、個人的には、自宅で可能な鼻の吸引などがお勧めです。毎日、子どもさんの鼻汁を吸引してあげるだけでも、耐性菌を含めた鼻腔の細菌量を劇的に減らすことが可能で、耳管周囲の粘膜の腫れを改善して、中耳炎の治療効果を上げる効果が期待できます。
2歳未満
2歳未満では免疫系が未熟です。
2歳未満では、細菌やウイルスの侵入に対して、鼻腔や咽頭粘膜での自然免疫が未熟です。そのため、感染した細菌やウイルスが容易に増殖して、菌量が増加します。
2歳未満の鼻腔には、中耳炎の3つの起炎菌のうち複数が常在していると報告されています。
感染症を起こすとさらに菌量が増加します。
鼻咽頭に菌量が多くなると、耳管経由で容易に中耳炎を起こしてきます。
ステップアップ治療?
近年、難治性中耳炎の治療に、ステップアップ治療が推奨されています。
ステップアップ治療とは、「小児急性中耳炎診療ガイドライン2018年版」に100%従った治療を選択するのではなく、先にあげたリスクファクターがあるような乳幼児では、”1ランク上の治療を行ってみましょう” という治療方法なのです。
すなわち、軽症でもそのまま治療アルゴリズムに沿った治療をするのではなく、アルゴリズムを1つ飛ばして、改善しなかった場合の治療を行う。
中等症でも中等症の治療をそのまま行うのではなく、最初から治療アルゴリズムの1つ先の治療を行う。
条件によっては、ガイドラインの治療アルゴリズムを2つ飛ばすことも推奨されています。
ステップアップ治療とは、こういう治療を行うことです。
これは、軽症に軽症の治療を、中等症に中等症の治療を、ガイドライン通りに行なっても、2歳未満で、両側の中耳炎を起こし、鼻副鼻腔炎で黄色い鼻水がずるずるの子どもさんには、治療が上手くいかないことが多いからなのです。
このステップアップ治療を行うことは、実際の中耳炎の重症度スコアよりも悪いものとして臨床的には判断しましょうという意味なのです。
現在、先の4つのファクター、①2歳未満、②両側性、③集団保育、④鼻副鼻腔炎の合併、がある場合には、このステップアップ治療によって、ガイドラインを読み直した上で治療にあたることが望まれています。
結局どうすれば?
とは言っても実際に、子どもさんが夜間に耳を痛がり、中耳炎かもしれないと思ってかかりつけの耳鼻咽喉科医を受診されるとき、ガイドラインを読んで行かれる方は、まずいらっしゃらないでしょう。
ガイドラインは、確かに有益な治療指針ではありますが、すべて一律ではなく、またすべてがこの通りではありません。
まず、1分でも早く、痛みをとってあげたい。1日でも早く、治してほしい。
お母さん方は、そう思われるはずです。
子どもさんの中耳炎をよく理解しておられる、現場の耳鼻咽喉科医1人1人が、ベストと思われる判断を下すのです。
そしてそれが、1番正しい治療だと私は思っています。

心配ですよね…
(イメージです。)